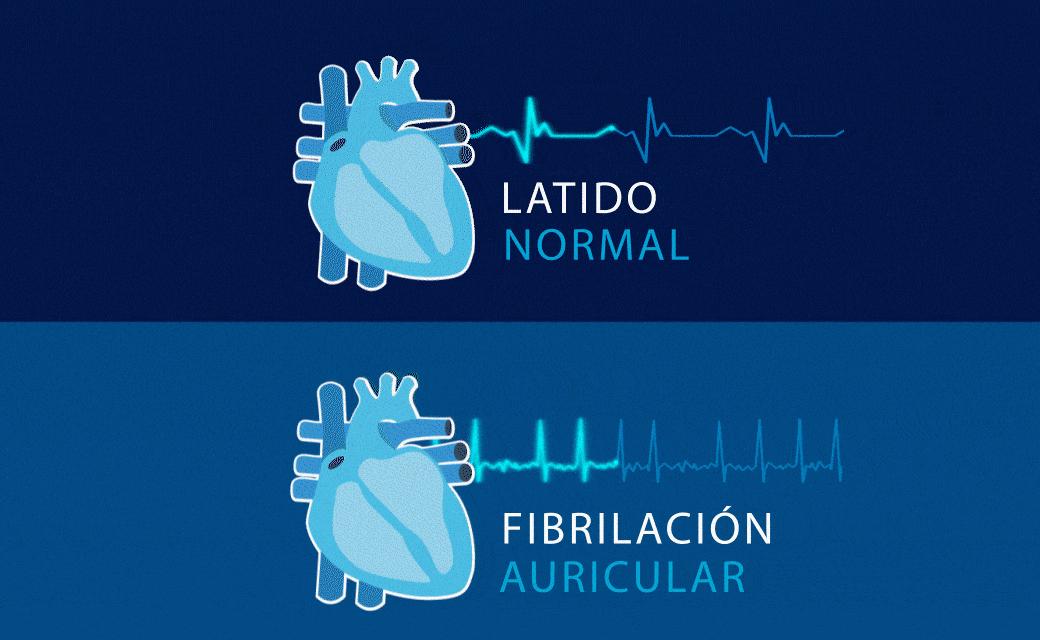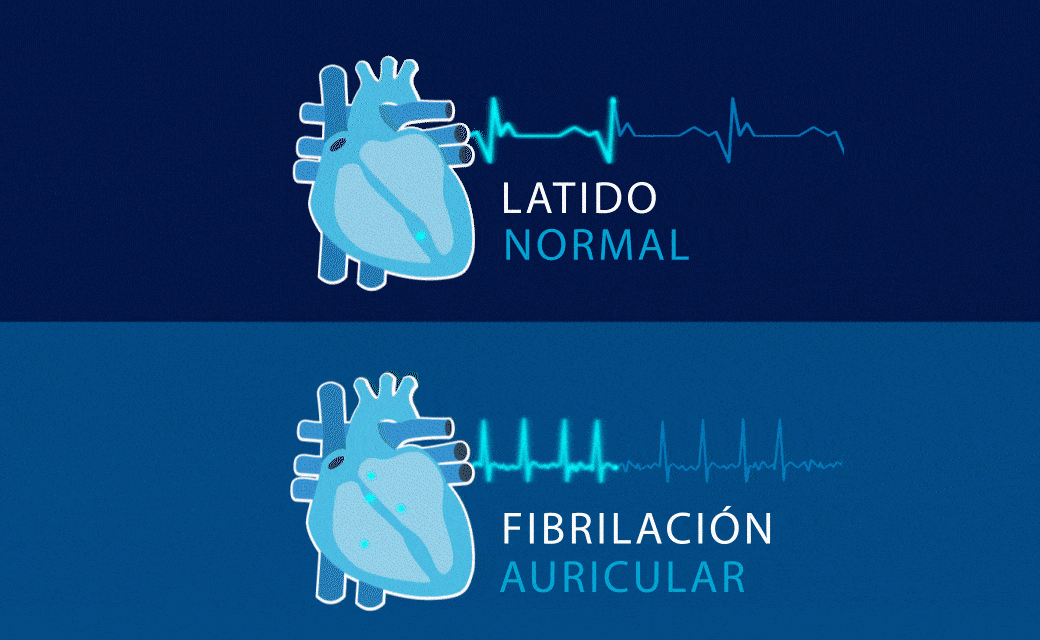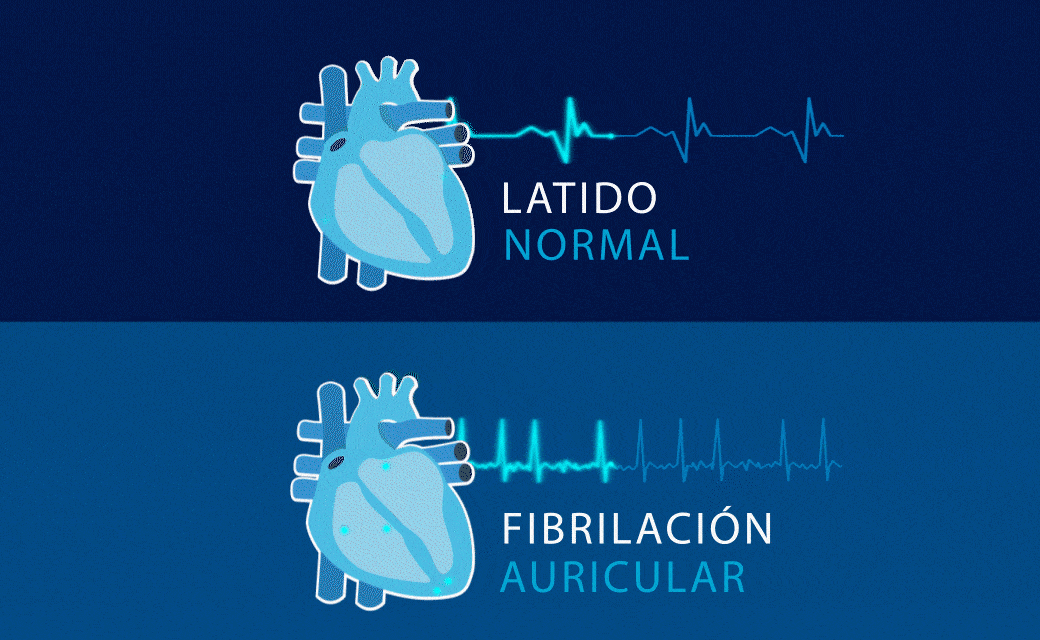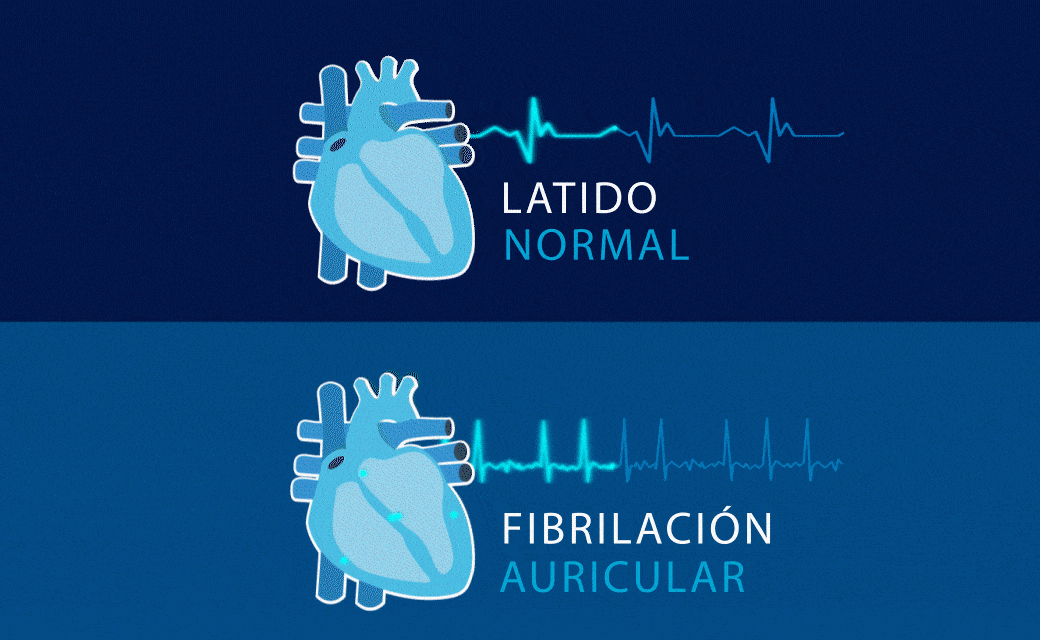
Fibrilación Auricular
Las arritmias son un trastorno de la frecuencia o del ritmo cardíaco. Hacen que el corazón lata demasiado rápido (taquicardia), demasiado lento (bradicardia) o de manera irregular.
Entre ellas, la fibrilación auricular (FA) es la más frecuente y es responsable de un tercio de los ingresos hospitalarios por trastornos del ritmo cardíaco, además de la principal causa de accidente cerebrovascular.
¿Qué es la fibrilación auricular?
La fibrilación auricular se caracteriza por una activación caótica y no coordinada de las aurículas del corazón, que tiene como consecuencia la pérdida de su capacidad contráctil. Ello se debe a la presencia de anomalías que alteran la formación o la conducción de los impulsos eléctricos en las mismas. Estas anomalías pueden ser estructurales (inflamación, fibrosis, hipertrofia y dilatación) o eléctricas.
Se puede presentar en forma de palpitaciones rápidas e irregulares. También son frecuentes la disnea, la fatiga e intolerancia al esfuerzo, aunque a veces el paciente solo es capaz de relatar un malestar indefinido. De forma menos habitual el síncope, la angina de pecho, hipotensión o una embolia pueden ser también la primera manifestación clínica.
Una preocupación importante con la fibrilación auricular es la posibilidad de desarrollar coágulos sanguíneos dentro de las cavidades superiores del corazón.
Se estima que 1 de cada 4 adultos en Europa sufrirá de fibrilación auricular a lo largo de su vida, y la incidencia se incrementa con la edad. A partir de los 40 años, una persona tiene un 26% de posibilidades de desarrollar fibrilación auricular. Actualmente, afecta aproximadamente a un 1-2% de la población mundial, con más de cinco millones de nuevos casos anualmente.
¿Cuáles son las causas de la fibrilación auricular?
La fibrilación auricular se asocia con ciertas enfermedades cardiovasculares: las cardiopatías isquémica e hipertensiva, la insuficiencia cardíaca, la enfermedad arterial coronaria y las valvulopatías. Otros factores de riesgo son la hipertensión arterial, la obesidad, el consumo excesivo de alcohol, la diabetes mellitus, el tabaquismo, y la apnea del sueño, por citar algunas.
Se ha demostrado que, en el caso de la fibrilación auricular, los factores de riesgo tienen un carácter acumulativo o aditivo. Las posibilidades de padecer la enfermedad se incrementan de forma progresiva con la acumulación cada vez mayor del número de factores de riesgo que presenta un paciente en concreto.
Algunos estudios han demostrado que esta enfermedad tiene un componente genético. Aunque los hombres son más propensos a padecerla, se asocia a un incremento ajustado de la mortalidad de 2 veces en mujeres y 1,5 en varones. Las causas de muerte directamente relacionadas con la fibrilación auricular incluyen el ictus, la insuficiencia cardíaca y la muerte súbita.
El envejecimiento progresivo de la población, la mayor supervivencia de los pacientes portadores de cardiopatía, el aumento de los factores de riesgo (especialmente la obesidad) están contribuyendo a un incremento progresivo de la fibrilación auricular, de manera que es previsible que su prevalencia se duplique en España en las próximas décadas.
¿Cómo se diagnostica la fibrilación auricular?
Aunque la sospecha clínica se establece al detectar un pulso irregular, el diagnóstico definitivo se realiza a través de un electrocardiograma, que captura el patrón específico de este tipo de arritmia: ausencia de ondas P, que son sustituidas por ondas F de diferente voltaje y frecuencia, a la vez que se acompaña de intervalos RR absolutamente irregulares en ausencia de bloqueo AV.
Las guías de práctica clínica vigentes de la Sociedad Europea de Cardiología proponen una clasificación basada en la presentación, duración y forma de terminación de la fibrilación auricular. Así, se describen 5 patrones:
-
FA de primer episodio: se le denomina así cuando se documenta por primera vez, independientemente de su duración y la sintomatología asociada.
-
FA paroxística: es la forma más común de FA, los episodios usualmente terminan espontáneamente o tras cardioversión (entre las primeras 48 horas y los siete días).
-
FA persistente: se considera de este tipo cuando la arritmia dura más de siete días, incluso tras el uso de cardioversión (fármacos o cardioversión eléctrica).
-
FA persistente de larga duración: es la que ha durado un año o más en el momento en que se decide adoptar una estrategia de control del ritmo.
-
FA permanente: se considera de este tipo cuando la arritmia es aceptada por el paciente y su médico, y se abandona cualquier opción de intervención para revertir a ritmo sinusal, quedando solo el control de la frecuencia cardíaca.
En la mayoría de los pacientes, conforme se remodelan las aurículas, los episodios se incrementan en duración, desde formas paroxísticas a persistentes. No obstante, las guías europeas también han propuesto una nueva clasificación que tiene una base clínica y fisiopatológica más sólida, aunque un uso todavía menos extendido:
-
FA secundaria a cardiopatía estructural: ocurre en presencia de una cardiopatía estructural significativa. Habitualmente la aparición de la arritmia supone un deterioro clínico importante.
-
FA focal: suele ocurrir en pacientes jóvenes, con formas paroxísticas muy sintomáticas.
-
FA poligénica: en portadores de variantes genéticas normales, pero asociadas al desarrollo de FA en edades tempranas.
-
FA posoperatoria: ocurre en sujetos sometidos a cirugía mayor, habitualmente cardiovascular, en ritmo sinusal previo y sin antecedentes de FA.
-
FA en pacientes con estenosis mitral o prótesis valvulares mecánicas: asociada a los disturbios hemodinámicos que producen tales valvulopatías.
-
FA en atletas: habitualmente son formas paroxísticas, estrechamente relacionada con la duración en intensidad del ejercicio.
-
FA monogénica: ocurre en sujetos con cardiopatías hereditarias, incluidas las canalopatías.
Tratamiento
Una vez diagnosticada la fibrilación auricular, se debe hacer una aproximación clínica al paciente para evaluar la gravedad de su sintomatología, el patrón de la arritmia y su estabilidad hemodinámica, así como controlar los factores de riesgo asociados. La Sociedad Europea de Cardiología recomienda en sus guías de práctica clínica la determinación del estado funcional del sujeto aplicando la escala EHRA modificada.
Tras la valoración inicial se planificará un estudio protocolizado que incluirá:
-
Una analítica básica que permita estimar el estado de la función renal, descartar anemia y disfunción tiroidea.
-
Una radiografía de tórax para descartar patología pulmonar asociada.
-
Un ecocardiograma transtorácico para conocer el estado de la función ventricular, el tamaño de las cámaras cardíacas (con especial interés en la aurícula izquierda) y la presencia de valvulopatías.
Otros estudios pueden ser necesarios. En sujetos dirigidos a un control de la frecuencia cardíaca o en los que existan dudas sobre la sintomatología producida por los episodios paroxísticos de fibrilación auricular, la monitorización electrocardiográfica contínua puede ser de utilidad. El ecocardiograma transesofágico es más preciso que el transtorácico en la valoración de determinadas valvulopatías (sobre todo la insuficiencia mitral) y en descartar la presencia de trombos en la aurícula izquierda si se decide una estrategia de cardioversión precoz.
La elección de tratamiento de la fibrilación auricular depende del objetivo que se proponga en función de las necesidades del paciente: manejo del episodio agudo, mitigación de los factores de riesgo y comorbilidades asociadas, control de la frecuencia cardíaca, y estrategia de control del ritmo cardíaco.
-
Control de la frecuencia cardíaca: Indicada en sujetos en los que no se contemple la recuperación del ritmo sinusal, o sea imposible. El objetivo es evitar los síntomas debido a la frecuencia cardíaca elevada y prevenir el eventual deterioro de la función ventricular que pudiera ocurrir, mediante el uso de fármacos betabloqueantes.
-
Control del ritmo cardíaco: El objetivo de esta estrategia es mantener al paciente en ritmo sinusal, empleando fármacos antirrítmicos o un abordaje invasivo por medio de ablasión. El mantenimiento del ritmo sinusal se asocia a un mejor pronóstico vital y a una reducción de los síntomas, y se emplea en pacientes jóvenes (menores de 70 años).
Los pacientes sintomáticos (habitualmente por disnea de esfuerzo o palpitaciones), pero en situación clínica estable y sin cardiopatía de base importante deberían ser tributarios de restablecer cuanto antes el ritmo sinusal, lo que permitirá el control de los síntomas y detendrá el remodelado atrial. Para ello habrá que tener en consideración dos aspectos: el estado de anticoagulación del sujeto y la cronología de inicio de la arritmia.
En pacientes muy sintomáticos (disnea en reposo, angina, síncope o presíncope), con una situación hemodinámica inestable (por hipotensión arterial o insuficiencia cardíaca), o con una cardiopatía de base grave (disfunción sistólica grave del ventrículo izquierdo, estenosis mitral, estenosis valvular aórtica grave) se habrá de tratar intensivamente el episodio agudo. Junto a las medidas de sostén habituales (oxigenoterapia, apoyo ventilatorio) y el tratamiento de la enfermedad cardíaca o extracardíaca subyacente, se ha de valorar la posibilidad de cardioversión.
En pacientes con fibrilación auricular sintomática pero estables hemodinámicamente en los que se contemple la cardioversión, puede plantearse farmacológica o eléctrica, según preferencia del paciente y disponibilidad de recursos. El perfil de eficacia y seguridad de los diferentes fármacos empleados por la cardioversión suele no ser tan efectivo en pacientes graves o con cardiopatías graves, por lo que en esta situación se habrá de optar por una cardioversión eléctrica.
Cada vez cobra más importancia el tratamiento invasivo de la fibrilación auricular mediante el aislamiento eléctrico de las venas pulmonares usando crioablación (frío) o ablación con RF (calor), lo cual evita el uso continuado de fármacos antiarrítmicos y sus efectos secundarios.
En el manejo a largo plazo de los pacientes con fibrilación auricular hay que considerar varios aspectos fundamentales: aliviar los síntomas, manejar adecuadamente la enfermedad cardiovascular concomitante u otras enfermedades relacionadas con la arritmia, la prevención de eventos tromboembólicos y el control de la frecuencia cardíaca o el mantenimiento del ritmo sinusal.
Recomendaciones de la Fundación del Corazón para pacientes con fibrilación auricular
-
Controlar la presión arterial
-
Moderar el consumo de alcohol
-
Reducir los estimulantes (café, té, bebidas azucaradas)
-
Dejar el tabaco.
-
Ejercicio moderado. Caminar cada día y moverse es importante, pero hay que evitar carreras de fondo, grandes recorridos en bicicleta y deportes que impliquen un gran esfuerzo cardiovascular.
